NAPOLI (NA)
Via scarlatti, 110
VICO EQUENSE (NA)
Via Nicotera, 112
SAN NICOLA LA STRADA (CE)
Viale Carlo III di Borbone, 150
MONDRAGONE (CE)
Via Domitiana, 214





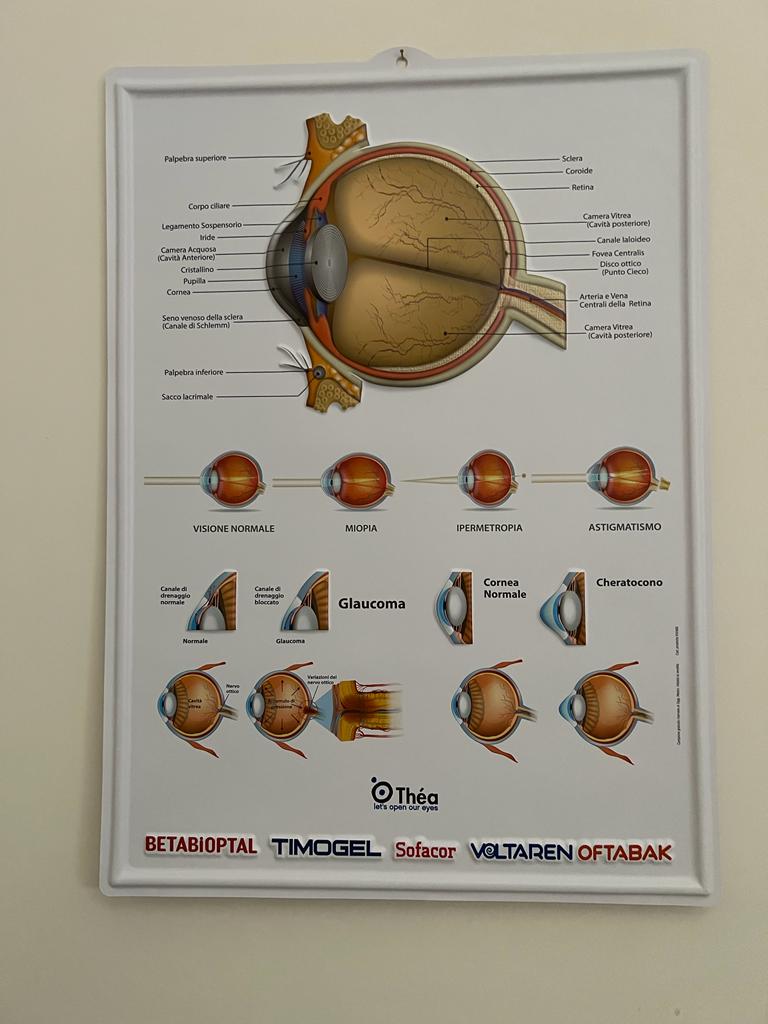
Scopri le principali patologie dell'occhio e i disturbi più trattati che potrai diagnosticare presso lo Studio Oculistico Colaci.
Quali sono le principali patologie dell’occhio umano? Questa pagina ti aiuterà a capire quali potenziali malattie potrebbero comportare la perdita parziale o totale della vista.
La congiuntivite allergica è un’infiammazione della membrana trasparente che ricopre l’interno delle palpebre e la sclera (la parte bianca dell’occhio). Essa è dovuta ad una reazione dell’occhio ad un allergene. I sintomi sono prurito, bruciore, arrrossamento e lacrimazione. A differenza di altri tipi di congiuntivite, questa non è contagiosa. I suoi fastidiosi sintomi possono essere curati con opportuna terapia farmacologica.
L’ambliopia è un’alterazione della visione che può essere sia monolaterale che bilaterale: il suo nome comune è occhio pigro. Si verifica nel circa il 4-5% dei bambini e si instaura nei primi anni di vita durante il periodo plastico del sistema visivo. L’ambliopia ha come sintomo principale la riduzione dell’acutezza visiva, che può andare dai 7-8/10 fino alla sola percezione del movimento della mano. In pratica si considera ambliope una persona che ha un calo di almeno 2/10 di visus rispetto all’occhio che ci vede meglio. L’ambliopia deriva da qualsiasi fattore che riduca lo stimolo visivo nell’occhio pertanto esistono diverse forme di ambliopia in relazione alla causa:
ambliopia anisometropica ossia causata da una rilevante differenza di difetto refrattivo tra i due occhi. Questo comporta un’incapacità della corteccia occipitale a fondere immagini retiniche di diversa grandezza. Tale incapacità comporta la soppressione dell’immagine che proviene dall’occhio più ametrope (ossia con il maggior difetto refrattivo). È più frequente nei deficit ipermetropici rispetto a quelli miopici e, nelle anisometropie astigmatiche.
ambliopia strabica: a causa della deviazione, il cervello non riesce a fondere le due immagini retiniche. Per evitare diplopia (visione doppia) e confusione, il cervello sopprime l’occhio deviato con conseguente alterazione della visione binoculare normale.
ambliopia da deprivazione: in questo caso, il deficit dello stimolo visivo è causato da alterazioni organiche. Queste possono essere: ptosi palpebrale, opacità dei mezzi diottrici, cataratta congenita, terapie occlusive prolungate. Il deficit può essere mono o bilaterale e, fra le forme bilaterali, vanno incluse le ambliopie ametropiche, causate da elevati deficit refrattivi bilaterali e le ambliopie da nistagmo. L’ambliopia può essere curata, in particolare con l’occlusione dell’occhio sano, ma il recupero del visus dipende dalla precocità della diagnosi e del relativo trattamento. È fondamentale quindi in questi casi la prevenzione, è consigliabile in assenza di sintomi, una visita oculistica per tutti i bambini in età prescolare. Ricordiamo che il bimbo non sa in questi casi di non vedere bene anche perché si aiuta con l’occhio sano pertanto non si lamenterà di nulla!!
Il BLEFAROSPASMO è una malattia caratterizzata dalla chiusura persistente, forzata e involontaria delle palpebre non di origine oculare ma dipendente da un anormale funzionamento di alcune strutture nervose situate alla base del cervello (i gangli della base) che sono implicati nella coordinazione dei movimenti. Le cause di tale anomalia non sono ancora del tutto chiare. In alcuni casi è possibile ridurre i fastidi del blefarospasmo con l’iniezione della tossina botulinica che paralizza temporaneamente la muscolatura.
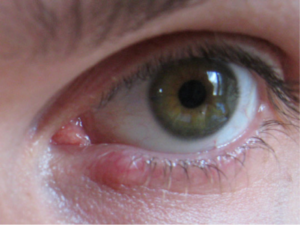
Il calazio è una cisti che si forma in seguito all’infiammazione di una ghiandola (ghiandola di Meibonio) sebacea della palpebra. Talvolta il calazio drena spontaneamente o comunque si riassorbono con opportuna terapia farmacologica, in alcuni casi invece è necessaria l’asportazione chirurgica che può essere effettuata ambulatorialmente.
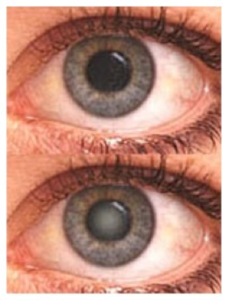
La Cataratta è una patologia dell’occhio umano che causa una vista opacizzata. Cataratta è un termine di origine arcaica, che descrive una cascata in greco. Nell’antichità si pensava infatti che l’opacamento della vista derivasse dalla discesa di un velo dall’alto, proprio come acqua che cade, per questo motivo ancora oggi a livello popolare si dice ancora assai spesso che “mi è scesa la cataratta”. In realtà, la cataratta è l’opacizzazione del cristallino naturale posto all’interno dell’occhio ed è una patologia dell’occhio tipica dell’età senile (dopo i 60 anni). Esistono anche altri tipi di cataratta come quella congenita o quella traumatica che hanno ovviamente cause diverse da quella senile. I principali sintomi della cataratta sono:
La cataratta se non operata porta alla progressiva perdita della vista e non esistono terapie in grado di curarla pertanto è necessario farsi consigliare dal proprio oculista sul momento più opportuno per eseguire l’intervento chirurgico. Questo consiste nell’asportazione del cristallino naturale che viene frantumato ed aspirato con una tecnologia microinvasiva ad ultrasuoni e nella sua sostituzione con un cristallino artificiale. L’intervento si effettua ambulatorialmente, è indolore e si esegue in anestesia topica, ossia con la sola istillazione di gocce di anestetico ed il paziente può tornare a casa il giorno stesso dell’intervento. Prima dell’intervento è necessario eseguire alcuni esami in particolare un’ecobiometria per valutare il potere del cristallino da impiantare. In base al colloquio con il paziente e ad un’accurata e completa visita il chirurgo potrà identificare il tipo di lente che potrà offrire il miglior risultato al paziente per le varie utilizzazioni e circostanze della sua specifica e personale vita quotidiana. Oggi infatti è possibile con l’intervento di cataratta eliminare anche i difetti della vista pre-esistenti quali la miopia, l’astigmatismo e l’ipermetropia.
Per gli astigmatici ad esempio si usano cristallini torici che sono in grado di correggere forti astigmatismi preoperatori, consentendo così la riduzione o eliminazione dell’occhiale astigmatico.
Se, invece, il paziente vuole eliminare l’occhiale per vicino e per lontano, a tale scopo, esistono alcuni modelli di cristallini artificiali accomodativi e multifocali.
I primi, sotto opportuno stimolo, effettuano piccoli movimenti in avanti e indietro e possono mettere a fuoco a varie distanze, sollevando il paziente dalla necessità di usare occhiali da lettura; questi cristallini, pur fornendo risultati apprezzabili , a volte, con il passare del tempo, sembrano perdere parte del loro effetto, per cui, attualmente, il loro uso è stato ridotto.
Su un principio diverso, ma in grado di fornire un risultato simile ma più stabile nel tempo, sono i cristallini multifocali di nuova generazione; essi il risultato lo ottengono utilizzando alcune zone della lente per la vista da vicino ed altre per quella da lontano; sono cioè in grado di permettere la messa a fuoco a varie distanze; essi possono, quindi, consentire al paziente di eliminare, completamente o quasi, non solo l’occhiale per lontano, ma anche quello per vicino e far vivere al paziente una vita senza occhiali.
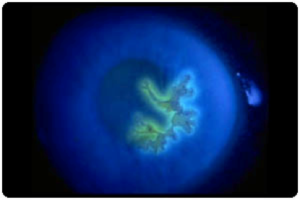
La cheratite è un’infiammazione della cornea causata da diversi fattori. Può essere di natura infettiva o dipendente dall’esposizione eccessiva ai raggi UV e da un trauma, spesso si manifesta nei pazienti portatori di lenti a contatto.
Considerato che l’abitudine di indossare le lenti a contatto tutti i giorni costituisce un importante fattore di rischio per la cheratite, si comprende come l’utilizzo adeguato e la pulizia delle lenti siano indispensabili per evitare infiammazioni ad origine traumatica alla cornea. Si consiglia inoltre di togliere immediatamente le lenti a contatto non appena si avvertono i primi sintomi di fastidio quali arrossamento, lacrimazione, bruciore.
I sintomi principali sono:
La cura per la cheratite dipende dall’agente causale che l’ha indotta, sarà l’oculista a decidere quindi l’idoneo trattamento farmacologico e la necessità o meno di bendare l’occhio. È una patologia da non sottovalutare in quanto può provocare anche danni permanenti alla cornea.
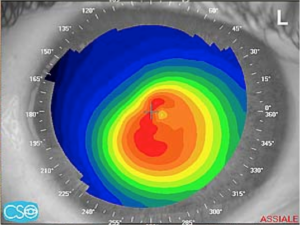
Il cheratocono, il cheratoglobo, la degenerazione marginale pellucida sono delle importanti anomalie corneali che causano un progressivo calo visivo dovuto ad uno sfiancamento progressivo della cornea. Nei casi più gravi la cornea si assottiglia progressivamente fino a perforarsi. Le cause del cheratocono non sono ancora completamente conosciute, si propende per un’anomalia genetica che renderebbe i ponti chimici del tessuto corneale più labili, determinandone appunto lo sfiancamento. È una patologia “familiare” pertanto è fortemente consigliabile in caso di diagnosi di cheratocono, sottoporre a controllo oculistico anche i familiari. È utile effettuare dei controlli periodici e delle topografie per definire le caratteristiche evolutive di ogni singolo caso in modo da prevedere l’evoluzione e programmare in anticipo il possibile intervento. L’astigmatismo derivante dal cheratocono trova una soluzione ottica nella correzione con lenti a contatto specifiche per questa patologia, mentre il trattamento di elezione al momento risulta essere il cross-linking corneale laddove la patologia non è ad uno stadio così avanzato da richiedere un trapianto della cornea.
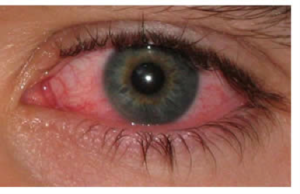
La congiuntivite è un’infiammazione della congiuntiva cioè della membrana trasparente che ricopre il bulbo oculare e la faccia interna delle palpebre. È dovuta a fattori diversi, si distingue infatti una congiuntivite virale, batterica, allergica e irritativa da sostanze chimiche. I sintomi principali sono l’arrossamento oculare (iperemia) e la lacrimazione, spesso piuttosto abbondante. Anche la fotofobia, ovvero l’ipersensibilità e l’intolleranza alla luce, è un sintomo comune a quasi tutte le forme di congiuntivite (fatta eccezione per alcune varianti batteriche). Tipici della congiuntivite allergica sono invece il prurito, il gonfiore e la presenza follicoli; diversamente, la forma virale si distingue per il caratteristico ingrossamento dei linfonodi periauricolari e sottomandibolari e per le secrezioni oculari piuttosto scarse. Le infezioni congiuntivali indotte da batteri sono facilmente riconoscibili per l’emissione di un secreto appiccicoso giallastro, talvolta verdognolo, dall’occhio: queste secrezioni dense tendono ad “incollare” le ciglia rendendo difficile la schiusura delle palpebre. La terapia è di tipo farmacologico a base di colliri e pomate oftalmiche diverse a seconda del tipo di congiuntivite.

La CORIORETINITE SIEROSA CENTRALE è una patologia che colpisce la regione centrale della retina, la macula prevalentemente nei pazienti di sesso maschile tra i 30 e i 50 anni di età. Si tratta di un sollevamento di una parte della retina, il neuroepitelio, causato da un travaso di siero cioè da un’essudazione vascolare. Le cause di tale patologia non sono ancora note anche se sembra che un ruolo importante lo possa svolgere lo stress. I sintomi principali sono la riduzione dell’acuità visiva con sensazione di velo davanti gli occhi o visione distorta delle immagini. Talvolta il fenomeno regredisce spontaneamente, la terapia è sia farmacologica che con trattamenti laser e terapia fotodinamica.
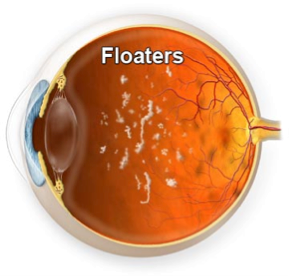
I corpi mobili sono anche detti mosche volanti e dipendono dall’invecchiamento progressivo del gel vitreale che si trova all’interno dell’occhio che si opacizza in alcuni punti. La sintomatologia tipica riferita è la visione di oggetti di varia forma e tipo che fluttuano dentro l’occhio e che sfuggono cercando di fissarli. I corpi mobili risultano particolarmente evidenti quando la persona rivolge lo sguardo verso superfici chiare (come pareti bianche e cielo azzurro). Non esiste attualmente una soluzione farmacologica per questo disturbo, si consiglia in genere una terapia a base di integratori basati sull’idratazione e sull’antiossidazione.
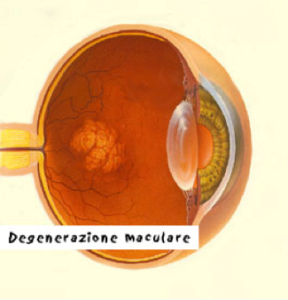
La degenerazione maculare legata all’età (DMLE) è una patologia dell’occhio che colpisce la parte centrale della retina, la macula, rendendo difficile se non impossibile la visione centrale ossia la capacità di riconoscere i dettagli delle immagini. Si perde progressivamente quindi la capacità di leggere, di riconoscere i volti, di guidare etc. mentre viene mantenuta la visione periferica necessaria per orientarsi nello spazio e per mantenere l’autonomia in molte attività della vita quotidiana. Esistono due forme di DMLE, una atrofica con progressione più lenta ed una essudativa nella quale vengono a formarsi dei neovasi i quali determinano fenomeni emorragici, questa è una forma con prognosi peggiore e progressione più veloce ed aggressiva. Non si conoscono ancora completamente le cause che determinano l’insorgere di tale patologia, sicuramente i fattori di rischio sono l’età, una dieta non corretta priva di frutta e verdura, il fumo e l’alcool, l’esposizione alla luce solare ed una predisposizione familiare. A tal proposito consigliamo ai nostri pazienti di eseguire il test per la valutazione del rischio genetico di DMLE che permette di stimare il rischio genetico di insorgenza e progressione della Degenerazione Maculare. La conoscenza acquisita del rischio genetico per la Degenerazione Maculare implica una attenta valutazione di tutti i fattori di rischio (Età, fumo, obesità, esposizione eccessiva alla luce solare, ecc…) allo scopo di mettere a punto strategie terapeutiche tali da prevenire la perdita della funzione visiva. I sintomi, se la malattia non è in forma aggressiva, sono un lento e graduale calo della vista, anche se il sintomo tipico che fa da campanello d’allarme consiste nel vedere immagini o parti di immagini distorte o ondulate. In caso di malattia, guardando delle linee dritte (ad esempio un foglio a quadretti), queste appariranno deformate, soprattutto verso la parte centrale. Questa rapida verifica va effettuata per ogni singolo occhio, coprendo cioè ogni volta l’altro occhio con la mano: l’occhio più sano, infatti, ha sempre il sopravvento su quello malato e utilizzandoli insieme il disturbo potrebbe passare inosservato. In questa fase della malattia le immagini percepite possono avere aree sfocate o annebbiate. Queste zone con il tempo diventano più oscure sino a trasformarsi in vere e proprie macchie nere o grigiastre (scotomi) che tendono ad allargarsi sempre di più ostacolando le attività quotidiane. La terapia per la dmle in forma atrofica è essenzialmente basata sull’assunzione di integratori, invece per la forma essudativa è possibile intervenire chirurgicamente con iniezioni intravitreali di particolari farmaci che bloccano la proliferazione dei neovasi.
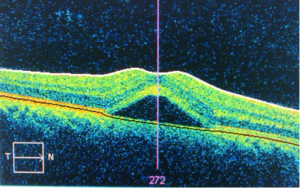
Il foro maculare è una rottura che si sviluppa nella parte centrale della retina, la macula. Il foro spesso dipende da una trazione generata sulla retina da un distacco del gel vitreale presente all’interno dell’occhio. I sintomi sono un calo della vista e un’alterazione nella visione delle immagini, talora ad esempio, una linea dritta tutta intera viene vista interrotta nel mezzo. La terapia è solo chirurgica e serve a bloccare il peggioramento visivo ed evitare se possibile il distacco di retina.
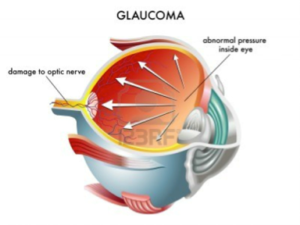
Il glaucoma è una delle principali patologie dell’occhio, dovuta generalmente all’aumento della pressione oculare. In condizioni normali, all’interno dell’occhio è presente un liquido (umore acqueo) che viene continuamente prodotto e riassorbito. Quando questo sistema non funziona appropriatamente, la pressione prodotta dall’umor acqueo aumenta e a lungo andare si deteriorano le fibre del nervo ottico. Da un punto di vista funzionale ciò determina una progressiva riduzione del campo visivo. L’aumento della pressione intraoculare, purtroppo, non da sintomi e quando il paziente percepisce una riduzione del campo visivo, in genere il danno è oramai piuttosto avanzato. È fondamentale quindi la prevenzione, soprattutto dopo i 50 anni e nel caso di familiarità con questa patologia oculare. Il glaucoma può essere di tipo cronico ad angolo aperto, che è quello più frequente, non da sintomi e dipende dalla difficoltà che l’umor acqueo incontra nel defluire oppure di tipo acuto ad angolo chiuso che dipende appunto dall’occlusione dell’angolo irido-corneale, i sintomi sono dolore oculare, annebbiamento della vista, nausea e vomito. È una emergenza da trattare tempestivamente in quanto può portare in breve tempo anche alla cecità. Il glaucoma congenito invece si evidenzia sin dalla nascita, il bambino presenta fastidio alla luce (fotofobia) e lacrimazione eccessiva. L’aumento pressorio può causare un aumento delle dimensioni dell’occhio (nei piccoli le pareti oculari sono meno resistenti) e la cornea si può opacizzare. Ogni sintomo sospetto deve indurre i genitori ad andare dall’oculista per effettuare una visita di controllo, anche se questo tipo di glaucoma è piuttosto raro
L’ipovisione è quella condizione medico legale in cui il residuo visivo del paziente non supera i 3/10 nell’occhio migliore e con la migliore correzione ottica e/o il residuo perimetrico binoculare non supera il 60%. Da un punto di vista funzionale possiamo considerare ipovedenti tutti coloro che in relazione ad un residuo visivo non eccellente presentano difficoltà variabili nello svolgimento delle attività quotidiane (lettura, scrittura etc.) e perdono l’autonomia personale. Per questi pazienti oggi è possibile eseguire un percorso riabilitativo che consente di massimizzare il residuo funzionale e trovare soluzioni ottiche ed elettroniche in grado di restituire in tutto o in parte le capacità perdute. Le principali cause di ipovisione negli adulti sono oggi la degenerazione maculare senile, la retinopatia diabetica, la maculopatia miopica, il glaucoma e alcune patologie ereditarie (M. di Stargardt, di Best etc.).
In presenza di una miopia elevata (superiore alle 6 diottrie), a causa dell’eccessivo allungamento del bulbo oculare, si verificano delle alterazioni dell’anatomia retinica e dello strato profondo della retina, la coroide. Anche il corpo vitreo può presentare delle modificazioni della propria struttura che perde in alcuni punti la naturale trasparenza (miodesopsie). La sclera e la coroide dell’occhio miope sono assottigliate e a volte si può verificare un vero e proprio sfiancamento di una parte della parete del bulbo oculare che prende il nome di stafiloma. Lo stafiloma può interessare diverse zone della retina ed anche il polo posteriore, macula compresa. Alcune aree della coroide possono diventare atrofiche e questa evenienza si traduce con un calo dell’acuità visiva più o meno importante a secondo delle aree di retina colpita. Quando le lesioni interessano tutta o parte della regione maculare si parla di degenerazione maculare miopica. In caso di maculopatia miopica il calo della vista può essere importante e fastidioso per il paziente, a secondo dell’area maculare interessata, possono inoltre essere presenti anche metamorfopsie ossia distorsioni delle immagini. Queste alterazioni non sono correggibili con occhiali o lenti a contatto. La miopia elevata può portare ad alcune complicanze quali: emmorragia spontanea, neovascolarizzazione coroideale, trazione vitreo-maculare. Emorragia spontanea: piccole e circoscritte emorragie che si riassorbono da sole o possono lasciare cicatrici con esiti visivi. Neovascolarizzazione coroideale: è la complicanza più temibile della maculopatia miopica, così come nella degenerazione maculare senile, i capillari anomali che si formano al di sotto dello strato retinico maculare crescono in modo progressivo e determinano una modifica della normale architettura maculare causando un grave calo della vista. Trazione vitreo-maculare: si verifica quando tralci del corpo vitreo esercitano una trazione sulla regione maculare provocando il sollevamento di parte della struttura retinica ed in alcuni casi la formazione di un foro maculare con calo della vista, metamorfopsie e scotomi.
L’occhio rosso è un segno di infiammazione oculare dovuto alla dilatazione dei vasi ciliari (cornea,iride e corpi ciliari) o dei vasi congiuntivali (congiuntiva) che può essere causato da diverse condizioni nella maggior parte dei casi di scarso significato clinico e che possono risolversi facilmente, quali: occhio secco, blefarite, congiuntivite o emorragia congiuntivale.
L’occhio secco consiste in un’alterazione del delicato equilibrio che regola la secrezione e la distribuzione del film lacrimale. Quando viene a ridursi o a mancare la pellicola protettiva delle lacrime, la superficie oculare esterna non risulta più lubrificata. E’ una sindrome caratterizzata da una riduzione quantitativa e qualitativa delle lacrime che inumidiscono la superficie oculare e che si manifesta con irritazione costante e dolore oculare bilaterale accompagnato da sensazione di corpo estraneo, arrossamento e fotofobia (fastidio alla luce). Utili per la diagnosi il test di Shirmer per la quantità ed il Break Up Time per la qualità del film lacrimale. Non esiste una terapia risolutiva per l’occhio secco ma una terapia che può alleviare i sintomi con colliri a base di acido ialuronico.
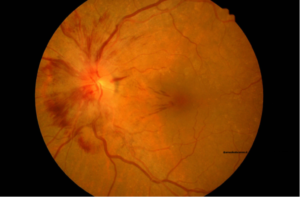
Rappresenta una causa importante ed acuta di calo della vista. Possiamo avere una occlusione arteriosa ed una occlusione venosa. L’occlusione arteriosa può interessare l’arteria centrale della retina o uno dei suoi rami vascolari(occlusione arteriosa retinica di branca). E’ causata da un trombo o un embolo di un ramo vascolare che determina come conseguenza un calo improvviso della vista che diventa grave ed irrecuperabile soprattutto se a carico della arteria centrale retinica. Se è interessato un ramo periferico il calo della vista è più settoriale e la visione centrale può essere risparmiata. Tra i fattori di rischio ricordiamo l’età, l’arteriosclerosi, le cardiopatie e i disordini della coagulazione. La terapia consiste nell’utilizzo di farmaci anticoagulanti per via generale e di farmaci anti-vegf per via intravitreale. L’occlusione venosa retinica può interessare la vena centrale della retina o un suo distretto periferico al pari di quella arteriosa. Può essere ischemica e non ischemica ed è fondamentale per la diagnosi l’esecuzione della fluorangiografia per evidenziare le aree ischemiche da trattare con la fotocoagulazione laser onde evitare la formazione e la proliferazione di neovasi che potrebbero rompersi e determinare nuove emorragie tali da indurre talvolta il distacco di retina ed il glaucoma neovascolare. Per il trattamento dell’edema maculare secondario alle occlusioni vascolari retiniche l’iniezione in maniera tempestiva di farmaci anti-vegf sta dando ottimi risultati di recupero visivo e funzionale.
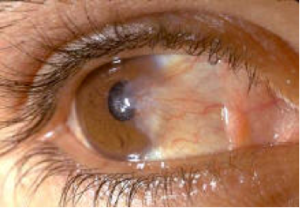
Lo pterigio è una crescita anomala di tessuto fibrovascolare congiuntivale sulla cornea con invasione progressiva e graduale di parte di questa e riduzione della visione. Le cause sono l’eccessiva esposizione alla luce e la secchezza oculare cronica spesso recidiva. I sintomi sono rossore oculare, sensazione di corpo estraneo, lacrimazione. Quando il tessuto invade la cornea dà un astigmatismo irregolare che influisce sulla visione. L’unica terapia è l’asportazione chirurgica della lesione con un intervento ambulatoriale in anestesia locale.
RETINOPATIA DIABETICA è la complicanza oculare del diabete e nei paesi industrializzati è tra le principali cause di cecità legale nei soggetti adulti. L’iperglicemia danneggia la struttura dei vasi sanguigni predisponendo alla formazione di microaneurismi, microemorragie, ed anomalie del calibro vascolare retinico (IRMA). Tali anomalie, possono portare al passaggio, attraverso le pareti danneggiate dei vasi stessi, di alcune componenti del sangue, (alla base dei fenomeni edematosi ed essudativi) o a ridotta perfusione del tessuto retinico fino ad arrivare ad una completa ischemia (retinopatia diabetica non proliferante). L’occlusione dei capillari retinici e la conseguente formazione di aree retiniche ischemiche è lo stimolo per la formazione di neovasi retinici, che caratterizzano la forma proliferante. Questi vasi sanguigni neoformati, non possedendo una struttura adeguata, possono rompersi facilmente, con il rischio del verificarsi di emorragie pre-retiniche ed endovitreali e distacchi retinici secondari (retinopatia diabetica proliferante). Negli stadi precoci, la retinopatia diabetica è generalmente asintomatica. La mancanza di sintomi non è indice però di assenza di microangiopatia retinica diabetica, dal momento che la riduzione della vista, di cui si accorge il paziente, compare solo quando viene interessata la regione maculare (parte centrale della retina). Per prevenire o fronteggiare i danni da retinopatia diabetica è opportuno effettuare periodicamente un controllo oculistico con esame del fondo oculare, mantenere un corretto controllo della glicemia e della pressione arteriosa sistemica. Fondamentale nella diagnosi e classificazione del grado di retinopatia è la fluorangiografia in quanto permette di studiare dettagliatamente le alterazioni morfologiche e funzionali dei vasi retinici fornendo inoltre le indicazioni indispensabili all’eventuale trattamento laser. Molto utile anche la tomografia a coerenza ottica (OCT). I trattamenti possibili nel caso di retinopatia diabetica sono: il laser per ridurre le complicanze della forme proliferante, le iniezioni intravitreali di farmaci anti-vegf per bloccare la formazione di neovasi e la chirurgia vitreo-retinica nei casi più gravi di retinopatia proliferante con emorragie vitreali recidivanti e/o distacco retinico trazionale.
La retinopatia ipertensiva è una patologia causata dalla pressione arteriosa troppo alta che determina nel tempo delle alterazioni dei vasi retinici. Il riscontro di tali alterazioni è occasionale ed è per questo che tutti gli ipertesi dovrebbero effettuare una visita oculistica con controlli periodici del fondo oculare. Il reperto di alterazioni retiniche a carico dei vasi retinici può contribuire alla diagnosi precoce di uno stato ipertensivo latente e consentire quindi, con l’ausilio del cardiologo, un trattamento farmacologico adeguato. Controlli nel tempo del fondo oculare concorrono nel formulare un giudizio sull’efficacia della terapia antipertensiva in atto. La retinopatia ipertensiva viene classificata in quattro stadi. 1°stadio: lieve restringimento dei vasi retinici arteriolari. 2°stadio: incroci artero-venosi. 3°stadio: emorragie retiniche, edema retinico, essudati molli a fiocco di cotone ed essudati duri. 4°stadio: papilla da stasi, rigonfiamento della testa del nervo ottico.
La retinite pigmentosa è una distrofia retinica ereditaria causata dalla perdita dei fotorecettori e caratterizzata da depositi di pigmento retinico visibili all’esame del fondo oculare. La prevalenza è di 1/4000 e la forma più comune è la distrofia tipo bastoncelli-coni, che insorge con cecità notturna, seguita dalla perdita progressiva della vista diurna, del campo visivo periferico che può portare a cecità dopo diverse decadi. Questi segni permettono di eseguire una diagnosi clinica perchè generalmente la RP non è sindromica. La diagnosi molecolare è possibile per alcuni geni, ma di regola, non viene eseguita a causa della estrema eterogeneità della malattia. La consulenza genetica è sempre indicata. Al momento non è disponibile alcuna terapia per cui la prognosi è infausta. Tuttavia stanno emergendo nuove strategie terapeutiche(terapia genica e protesi retiniche) che in futuro potrebbero dare buoni risultati.
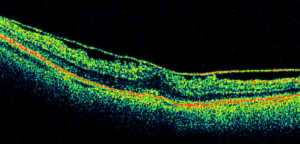
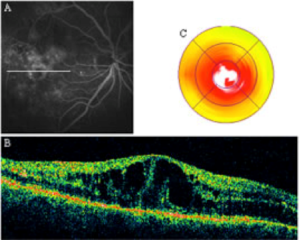
Il pucker maculare è una membrana fibrotica a carattere trazionale che prolifera sulla macula deformandola e causando un calo della vista ed una tipica deformazione della vista (metamorfopsie). Tale visione deformata è particolarmente evidente per gli oggetti che seguono una linea e le parole scritte. Spesso è monolaterale ma può essere anche bilaterale. È facilmente diagnosticabile con una visita oculistica ed un OCT. L’unica terapia è quella chirurgica con l’esecuzione di una vitrectomia associata a peeling della membrana limitante interna dalla superficie maculare eliminando la componente trattiva dalla superfice retinica.
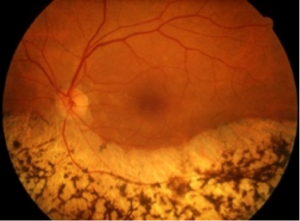 La retinite pigmentosa è una distrofia retinica ereditaria causata dalla perdita dei fotorecettori e caratterizzata da depositi di pigmento retinico visibili all’esame del fondo oculare. La prevalenza è di 1/4000 e la forma più comune è la distrofia tipo bastoncelli-coni, che insorge con cecità notturna, seguita dalla perdita progressiva della vista diurna, del campo visivo periferico che può portare a cecità dopo diverse decadi. Questi segni permettono di eseguire una diagnosi clinica perchè generalmente la RP non è sindromica. La diagnosi molecolare è possibile per alcuni geni, ma di regola, non viene eseguita a causa della estrema eterogeneità della malattia. La consulenza genetica è sempre indicata. Al momento non è disponibile alcuna terapia per cui la prognosi è infausta. Tuttavia stanno emergendo nuove strategie terapeutiche(terapia genica e protesi retiniche) che in futuro potrebbero dare buoni risultati.
La retinite pigmentosa è una distrofia retinica ereditaria causata dalla perdita dei fotorecettori e caratterizzata da depositi di pigmento retinico visibili all’esame del fondo oculare. La prevalenza è di 1/4000 e la forma più comune è la distrofia tipo bastoncelli-coni, che insorge con cecità notturna, seguita dalla perdita progressiva della vista diurna, del campo visivo periferico che può portare a cecità dopo diverse decadi. Questi segni permettono di eseguire una diagnosi clinica perchè generalmente la RP non è sindromica. La diagnosi molecolare è possibile per alcuni geni, ma di regola, non viene eseguita a causa della estrema eterogeneità della malattia. La consulenza genetica è sempre indicata. Al momento non è disponibile alcuna terapia per cui la prognosi è infausta. Tuttavia stanno emergendo nuove strategie terapeutiche(terapia genica e protesi retiniche) che in futuro potrebbero dare buoni risultati.
È una forma giovanile di degenerazione ereditaria della macula caratterizzata da macchie giallastre rotonde attorno alla macula a livello dell’epitelio pigmentato retinico. Insorge nella prima o nella seconda decade di vita e si manifesta con una riduzione dell’acuità visiva. I sintomi consistono soprattutto nella riduzione della visione centrale (spesso in forma grave), che inizia durante l’adolescenza o, comunque, in giovane età. Inoltre, i pazienti possono lamentare disturbi nella percezione dei colori (discromatopsie), scotomi centrali (macchie nere nel campo visivo) e fotofobia (intolleranza alla luce). Negli stadi precoci, la macula mostra modificazioni dell’E.P.R. e comparsa di una zona ovoidale orizzontale di atrofia “bronzea”, negli stadi finali le lesioni maculari possono associarsi a distrofia areolare centrale della coroide. Fondamentale per la diagnosi è la fluorangiografia che mostra un caratteristico colore scuro della coroide per accumulo di lipofuscina nell’E.P.R. Questa malattia ha una eredità autosomica recessiva per una mutazione del gene ABCA4. Purtroppo allo stato attuale non esiste alcuna terapia, se non studi sperimentali sulla terapia genica.
Per strabismo si intende la condizione in cui uno o entrambi i bulbi oculari sono deviati. I difetti della motilità oculare sono frequenti nell’infanzia e circa il 2% della popolazione presenta una deviazione dei bulbi oculari manifesta. Il 4% circa della popolazione non presenta una visione stereoscopica cioè tridimensionale, prerogativa questa dei soggetti con occhi diritti ed ugualmente funzionanti. Il problema dello strabismo quindi non è solo estetico, questo aspetto preoccupa principalmente i genitori ma in realtà la prima cosa da curare in presenza di strabismo è la funzionalità dell’occhio strabico. La deviazione verso l’interno, cioè verso il naso, si chiama esotropia, verso l’esterno exotropia esistono inoltre strabismi con una componente verticale della deviazione (ipertropia o ipotropia). In alcuni casi lo strabismo può essere corretto completamente o parzialmente con occhiali. Quando la lente non corregge completamente lo strabismo si può intervenire chirurgicamente con ottimi risultati. Fondamentale individuare il difetto visivo totale che spesso genera lo strabismo, correggendo il difetto migliora la vista e la deviazione del bulbo. La correzione ottica deve essere fatta prima possibile. Nel caso di strabismo derivante da ambliopia (occhio pigro) l’occlusione dell’occhio con visus migliore aiuta molto l’occhio che vede meno, consentendo se diagnosticata in tempo, un buon recupero del visus ed un miglioramento della deviazione.
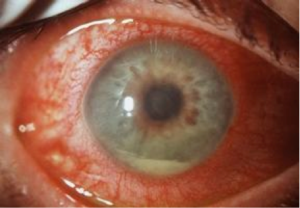 L’uveite è un’infiammazione della tunica vascolare dell’occhio, l’uvea che si trova tra la retina e la sclera. A seconda della localizzazione si distingue un’uveite anteriore, intermedia e posteriore. L’insorgenza è legata a numerosi fattori tra cui parassiti, infezioni virali, ferite e lesioni del bulbo oculare. L’uveite si manifesta con offuscamento della visione ,fotofobia ,dolore ed arrossamento oculare ed aumento della pressione oculare. La terapia viene effettuata con colliri a base di corticosteroidi, antibiotici ed antinfiammatori. L’uveite può quindi essere associata a patologie infettive quali toxoplasmosi, herpes, citomegalovirus, tubercolosi, lue e infezioni di tipo micotico. In altri casi è associata a patologie sistemiche quali la spondilite anchilosante, la malattia di Reiter, l’artrite reumatoide, la psoriasi, il morbo di Crohn, la sarcoidosi, la sclerosi multipla ecc.
L’uveite è un’infiammazione della tunica vascolare dell’occhio, l’uvea che si trova tra la retina e la sclera. A seconda della localizzazione si distingue un’uveite anteriore, intermedia e posteriore. L’insorgenza è legata a numerosi fattori tra cui parassiti, infezioni virali, ferite e lesioni del bulbo oculare. L’uveite si manifesta con offuscamento della visione ,fotofobia ,dolore ed arrossamento oculare ed aumento della pressione oculare. La terapia viene effettuata con colliri a base di corticosteroidi, antibiotici ed antinfiammatori. L’uveite può quindi essere associata a patologie infettive quali toxoplasmosi, herpes, citomegalovirus, tubercolosi, lue e infezioni di tipo micotico. In altri casi è associata a patologie sistemiche quali la spondilite anchilosante, la malattia di Reiter, l’artrite reumatoide, la psoriasi, il morbo di Crohn, la sarcoidosi, la sclerosi multipla ecc.

Via scarlatti, 110
Via Nicotera, 112
Viale Carlo III di Borbone, 150
Via Domitiana, 214






